
Vsa vsebina iLive je pregledana ali preverjena, da se zagotovi čim večja dejanska natančnost.
Imamo stroge smernice za pridobivanje virov in samo povezave do uglednih medijskih strani, akademskih raziskovalnih institucij in, kadar je to mogoče, medicinsko pregledanih študij. Upoštevajte, da so številke v oklepajih ([1], [2] itd.) Povezave, ki jih je mogoče klikniti na te študije.
Če menite, da je katera koli naša vsebina netočna, zastarela ali drugače vprašljiva, jo izberite in pritisnite Ctrl + Enter.
Paratiroidne žleze
Medicinski strokovnjak članka
Zadnji pregled: 04.07.2025

Leta 1879 je švedski znanstvenik S. Sandstrom opisal obščitnične žleze pri ljudeh in jim dal ime. Obščitnične žleze so vitalni organi. Njihova funkcija je proizvajanje in izločanje paratiroidnega hormona (PTH), enega glavnih regulatorjev presnove kalcija in fosforja.
Parna zgornja obščitnična žleza (glandula parathyroidea superior) in spodnja obščitnična žleza (glandula parathyroidea inferior) sta okrogli ali jajčasti telesci, ki se nahajata na zadnji površini vsakega od režnjev ščitnice: ena žleza zgoraj, druga spodaj. Dolžina vsake žleze je 4-8 mm, širina 3-4 mm, debelina pa 2-3 mm. Število teh žlez ni konstantno in se lahko giblje od 2 do 7-8, v povprečju jih je štiri. Skupna masa žlez je v povprečju 1,18 g.
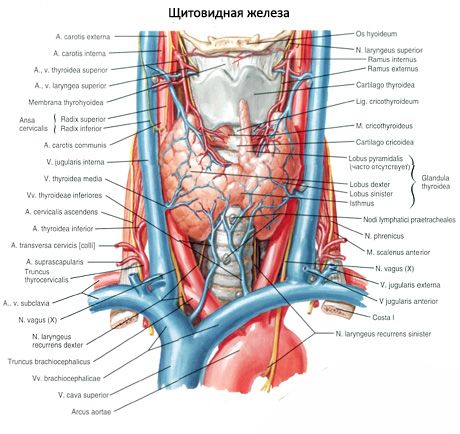
Obščitnične žleze se od ščitnice razlikujejo po svetlejši barvi (pri otrocih so bledo rožnate, pri odraslih - rumenkasto rjave). Pogosto se obščitnične žleze nahajajo na mestu, kjer spodnje ščitnične arterije ali njihove veje prehajajo v tkivo ščitnice. Obščitnične žleze so od okoliških tkiv ločene z lastno vlaknato kapsulo, iz katere se v žleze raztezajo plasti vezivnega tkiva. Slednje vsebujejo veliko število krvnih žil in delijo obščitnične žleze v skupine epitelijskih celic.
Parenhim žlez tvorijo glavni in acidofilni paratirociti, ki tvorijo vrvice in skupke, obdane s tankimi snopi vlaken vezivnega tkiva. Obe vrsti celic veljata za različni stopnji razvoja paratirocitov. Glavni paratirociti imajo poliedrsko obliko, bazofilno citoplazmo z velikim številom ribosomov. Med temi celicami ločimo temne (aktivno izločajoče) in svetle (manj aktivne). Acidofilni paratirociti so veliki, z jasnimi konturami, vsebujejo veliko majhnih mitohondrijev z delci glikogena.
Hormon obščitničnih žlez, paratiroksin (paratiroidni hormon), je beljakovinske sestave in sodeluje pri uravnavanju presnove fosforja in kalcija. Paratiroidni hormon zmanjša izločanje kalcija z urinom in poveča njegovo absorpcijo v črevesju v prisotnosti vitamina D. Tirokalcitonin je antagonist paratiroidnega hormona.
Embriogeneza obščitničnih žlez
Obščitnične žleze se razvijejo iz epitelija parnih III. in IV. škržnih žepov. V 7. tednu razvoja se epitelijski rudimenti teles ločijo od sten škržnih žepov in se med rastjo premaknejo v kaudalni smeri. Nato se oblikovane obščitnične žleze zanje trajno namestijo na zadnjih površinah desnega in levega režnja ščitnice.
 [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
[ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
Plovila in živci obščitničnih žlez
Oskrbo obščitničnih žlez s krvjo zagotavljajo veje zgornje in spodnje ščitnične arterije ter ezofagealne in trahealne veje. Venska kri odteka skozi istoimenske vene. Inervacija obščitničnih žlez je podobna inervaciji ščitnice.
Starostne značilnosti obščitničnih žlez
Skupna masa obščitničnih žlez pri novorojenčku niha med 6 in 9 mg. V prvem letu življenja se njihova skupna masa poveča 3-4-krat, do 5. leta starosti se ponovno podvoji, do 10. leta pa se potroji. Po 20 letih skupna masa štirih obščitničnih žlez doseže 120-140 mg in ostane nespremenjena do starosti. V vseh starostnih obdobjih je masa obščitničnih žlez pri ženskah nekoliko večja kot pri moških.
Običajno ima oseba dva para obščitničnih žlez (zgornjo in spodnjo), ki se nahajata na zadnji površini ščitnice, zunaj njene kapsule, blizu zgornjega in spodnjega pola. Vendar pa se lahko število in lokalizacija obščitničnih žlez razlikujeta; včasih jih najdemo do 12. Nahajajo se lahko v tkivu ščitnice in timusa, v sprednjem in zadnjem mediastinumu, v perikardiju, za požiralnikom, v območju bifurkacije karotidne arterije. Zgornje obščitnične žleze imajo obliko sploščenega jajčastega telesa, spodnje pa so okrogle. Njihove dimenzije so približno od 6x3 do 4x1,5 - 3 mm, skupna teža je od 0,05 do 0,5 g, barva je rdečkasta ali rumenkasto rjava. Oskrbo obščitničnih žlez s krvjo izvajajo predvsem veje spodnje ščitnične arterije, venski odtok pa poteka skozi vene ščitnice, požiralnika in sapnika. Obščitnične žleze oživčujejo simpatična vlakna rekurentnega in superiornega laringealnega živca, parasimpatično oživčenje pa izvajajo vagusni živci. Obščitnične žleze so prekrite s tanko vezivno tkivno kapsulo; iz nje segajo septume, ki prodirajo v žleze. Vsebujejo krvne žile in živčna vlakna. Parenhim obščitničnih žlez sestavljajo paratirociti ali glavne celice, med katerimi glede na stopnjo obarvanosti ločimo hormonsko aktivne svetle ali sijoče celice ter mirujoče temne celice. Glavne celice tvorijo skupke, vrvice in skupine, pri starejših pa folikle s koloidom v votlini. Pri odraslih se pojavijo celice, ki se nahajajo predvsem vzdolž oboda obščitničnih žlez, obarvane z eozinom - eozinofilne ali oksifilne celice, ki so degenerativne glavne celice. V obščitničnih žlezah lahko najdemo tudi prehodne oblike med glavnimi in oksifilnimi celicami.
Prvi uspehi pri razjasnitvi vprašanj sinteze, dekodiranja strukture in preučevanja metabolizma paratiroidnega hormona so bili doseženi po letu 1972. Paratiroidni hormon je enoverižni polipeptid, sestavljen iz 84 aminokislinskih ostankov, brez cisteina, z molekulsko maso približno 9500 daltonov, ki nastane v obščitničnih žlezah iz biopredhodnika - proparatiroidnega hormona (proPTH), ki ima na NH2- koncu 6 dodatnih aminokislin. ProPTH se sintetizira v glavnih celicah obščitničnih žlez (v njihovem granularnem endoplazemskem retikulumu) in se v procesu proteolitične cepitve v Golgijevem aparatu pretvori v paratiroidni hormon. Njegova biološka aktivnost je bistveno nižja od aktivnosti PTH. Očitno proPTH v krvi zdravih ljudi ni prisoten, vendar se v patoloških stanjih (z adenomom obščitničnih žlez) lahko izloča v kri skupaj s PTH. Nedavno so odkrili predhodnika proPTH, preproPTH, ki vsebuje dodatnih 25 aminokislinskih ostankov na NH2-koncu. Tako preproPTH vsebuje 115 aminokislinskih ostankov, proPTH 90 in PTH 84.
Struktura govejega in prašičjega paratiroidnega hormona je zdaj v celoti ugotovljena. Človeški paratiroidni hormon je bil izoliran iz adenomov obščitničnih žlez, vendar je njegova struktura le delno dešifrirana. V strukturi paratiroidnega hormona obstajajo razlike, vendar živalski in človeški paratiroidni hormoni kažejo navzkrižno imunoreaktivnost. Polipeptid, ki ga sestavlja prvih 34 aminokislinskih ostankov, praktično ohrani biološko aktivnost naravnega hormona. To nam omogoča domnevo, da preostalih skoraj % molekule na karboksilnem koncu ni neposredno povezanih z glavnimi učinki paratiroidnega hormona. Tudi fragment 1-29 paratiroidnega hormona kaže določeno biološko in imunološko aktivnost. Tudi biološko neaktivni fragment 53-84 kaže imunološki učinek, tj. te lastnosti paratiroidnega hormona kažeta vsaj 2 dela njegove molekule.
Paratiroidni hormon, ki kroži v krvi, je heterogen in se razlikuje od naravnega hormona, ki ga izločajo obščitnične žleze. V krvi ločimo vsaj tri različne vrste paratiroidnega hormona: intaktni paratiroidni hormon z molekulsko maso 9500 daltonov; biološko neaktivne snovi iz karboksilnega dela molekule paratiroidnega hormona z molekulsko maso 7000–7500 daltonov; biološko aktivne snovi z molekulsko maso približno 4000 daltonov.
V venski krvi so našli še manjše fragmente, kar kaže na njihovo nastanek na periferiji. Glavna organa, kjer so nastajali fragmenti paratiroidnega hormona, sta bila jetra in ledvice. Fragmentacija paratiroidnega hormona v teh organih se je povečala pri patologiji jeter in kronični ledvični odpovedi (KPO). V teh pogojih so fragmenti paratiroidnega hormona ostali v krvnem obtoku bistveno dlje kot pri zdravih posameznikih. Jetra so absorbirala predvsem nespremenjeni paratiroidni hormon, vendar iz krvi niso odstranila niti karboksilno-terminalnih niti amino-terminalnih fragmentov paratiroidnega hormona. Ledvice so imele vodilno vlogo pri presnovi paratiroidnega hormona. Predstavljale so skoraj 60 % presnovnega očistka karboksilno-terminalnega imunoreaktivnega hormona in 45 % amino-terminalnega fragmenta paratiroidnega hormona. Glavno področje presnove aktivnega amino-terminalnega fragmenta paratiroidnega hormona so bile kosti.
Zaznano je bilo pulzirajoče izločanje paratiroidnega hormona, najintenzivnejše ponoči. Po 3-4 urah od začetka nočnega spanca je njegova vsebnost v krvi 2,5-3-krat višja od povprečne dnevne ravni.
Glavna funkcija paratiroidnega hormona je vzdrževanje kalcijeve homeostaze. Hkrati je serumski kalcij (skupni in zlasti ionizirani) glavni regulator izločanja paratiroidnega hormona (zmanjšanje ravni kalcija spodbuja izločanje paratiroidnega hormona, povečanje pa ga zavira), tj. regulacija poteka po principu povratne zanke. V pogojih hipokalcemije se poveča pretvorba proPTH v paratiroidni hormon. Pomembno vlogo pri sproščanju paratiroidnega hormona ima tudi vsebnost magnezija v krvi (njegova povečana raven spodbuja, zmanjšana pa zavira izločanje paratiroidnega hormona). Glavne tarče paratiroidnega hormona so ledvice in skeletne kosti, vendar je vpliv paratiroidnega hormona na absorpcijo kalcija v črevesju, toleranco ogljikovih hidratov, raven lipidov v serumu, njegova vloga pri razvoju impotence, srbenja kože itd.
Za opredelitev učinka paratiroidnega hormona na kosti je treba na kratko opisati strukturo kostnega tkiva, značilnosti njegove fiziološke resorpcije in preoblikovanja.
Znano je, da je večina kalcija v telesu (do 99 %) vsebovana v kostnem tkivu. Ker se v kosteh nahaja v obliki fosfor-kalcijevih spojin, se % celotne vsebnosti fosforja nahaja tudi v kosteh. Njihovo tkivo se kljub navidezni statični naravi nenehno preoblikuje, aktivno vaskularizira in ima visoke mehanske lastnosti. Kost je dinamičen "depo" fosforja, magnezija in drugih spojin, potrebnih za vzdrževanje homeostaze v presnovi mineralov. Njena struktura vključuje goste mineralne komponente, ki so tesno povezane z organsko matrico, ki jo sestavlja 90–95 % kolagena, majhne količine mukopolisaharidov in nekolagenskih beljakovin. Mineralni del kosti sestavljata hidroksiapatit – njegova empirična formula je Ca10(PO4)6(OH)2 – in amorfni kalcijev fosfat.
Kost tvorijo osteoblasti, ki izvirajo iz nediferenciranih mezenhimskih celic. To so mononuklearne celice, ki sodelujejo pri sintezi komponent organskega kostnega matriksa. Nahajajo se v monosloju na površini kosti in so v tesnem stiku z osteoidom. Osteoblasti so odgovorni za odlaganje osteoida in njegovo kasnejšo mineralizacijo. Produkt njihove vitalne aktivnosti je alkalna fosfataza, katere vsebnost v krvi je posredni pokazatelj njihove aktivnosti. Obdani z mineraliziranim osteoidom se nekateri osteoblasti spremenijo v osteocite - mononuklearne celice, katerih citoplazma tvori kanale, povezane s kanali sosednjih osteocitov. Ne sodelujejo pri preoblikovanju kosti, so pa vključeni v proces perilakunarnega uničenja, kar je pomembno za hitro uravnavanje ravni kalcija v krvnem serumu. Resorpcijo kosti izvajajo osteoklasti - velikanske polinuklearne celice, ki očitno nastanejo z zlitjem mononuklearnih makrofagov. Domneva se tudi, da so predhodniki osteoklastov lahko hematopoetske matične celice kostnega mozga. So mobilni, tvorijo plast v stiku s kostjo, ki se nahaja na območjih njene največje resorpcije. Zaradi sproščanja proteolitičnih encimov in kisle fosfataze osteoklasti povzročajo razgradnjo kolagena, uničenje hidroksiapatita in odstranjevanje mineralov iz matriksa. Novo nastalo slabo mineralizirano kostno tkivo (osteoid) je odporno na osteoklastno resorpcijo. Funkcije osteoblastov in osteoklastov so neodvisne, vendar medsebojno usklajene, kar vodi do normalnega preoblikovanja skeleta. Rast kosti v dolžino je odvisna od endohondralne osifikacije, rast v širino in debelino pa od periostalne osifikacije. Klinične študije s 47 Ca so pokazale, da se vsako leto obnovi do 18 % celotne vsebnosti kalcija v skeletu. Ko so kosti poškodovane (zlomi, infekcijski procesi), se spremenjena kost resorbira in nastane nova kost.
Celični kompleksi, ki sodelujejo v lokalnem procesu resorpcije in tvorbe kosti, se imenujejo osnovne večcelične remodelacijske enote (BMU). Uravnavajo lokalno koncentracijo kalcija, fosforja in drugih ionov, sintezo organskih komponent kosti, zlasti kolagena, njegovo organizacijo in mineralizacijo.
Glavni učinek paratiroidnega hormona v kosteh okostja je povečanje procesov resorpcije, ki vplivajo tako na mineralne kot organske komponente kostne strukture. Paratiroidni hormon spodbuja rast osteoklastov in njihovo aktivnost, kar spremlja okrepljen osteolitični učinek in povečanje resorpcije kosti. V tem primeru se kristali hidroksiapatita raztopijo s sproščanjem kalcija in fosforja v kri. Ta proces je glavni mehanizem za povečanje ravni kalcija v krvi. Sestavljen je iz treh komponent: mobilizacije kalcija iz perilakunarne kosti (globoki osteociti); proliferacije osteoprogeneratornih celic v osteoklaste; vzdrževanja konstantne ravni kalcija v krvi z uravnavanjem njegovega sproščanja iz kosti (površinski osteociti).
Tako paratiroidni hormon sprva poveča aktivnost osteocitov in osteoklastov, kar okrepi osteolizo, kar povzroči zvišanje ravni kalcija v krvi in povečano izločanje kalcija in oksiprolina z urinom. To je prvi, kvalitativni, hiter učinek paratiroidnega hormona. Drugi učinek paratiroidnega hormona na kosti je kvantitativni. Povezan je s povečanjem količine osteoklastov. Pri aktivni osteolizi pride do spodbude za povečano proliferacijo osteoblastov, aktivirata se tako resorpcija kot tvorba kosti s prevlado resorpcije. Pri presežku paratiroidnega hormona pride do negativnega kostnega ravnovesja. To spremlja prekomerno izločanje oksiprolina - produkta razgradnje kolagena in sialnih kislin, ki so del strukture mukopolisaharidov. Paratiroidni hormon aktivira ciklični adenozin monofosfat (cAMP). Povečano izločanje cAMP z urinom po dajanju paratiroidnega hormona lahko služi kot pokazatelj občutljivosti tkiva nanj.
Najpomembnejši učinek paratiroidnega hormona na ledvice je njegova sposobnost zmanjšanja reabsorpcije fosforja, kar poveča fosfaturijo. Mehanizem zmanjšanja v različnih delih nefrona je različen: v proksimalnem delu je ta učinek paratiroidnega hormona posledica povečane prepustnosti in se pojavi s sodelovanjem cAMP, medtem ko v distalnem delu ni odvisen od cAMP. Fosfaturni učinek paratiroidnega hormona se spreminja s pomanjkanjem vitamina D, presnovno acidozo in zmanjšano vsebnostjo fosforja. Paratiroidni hormoni nekoliko povečajo skupno tubularno reabsorpcijo kalcija. Hkrati jo zmanjšajo v proksimalnih delih in povečajo v distalnih delih. Slednje je prevladujočega pomena - paratiroidni hormon zmanjša očistek kalcija. Paratiroidni hormon zmanjša tubularno reabsorpcijo natrija in njegovega bikarbonata, kar lahko pojasni razvoj acidoze pri hiperparatiroidizmu. Poveča nastajanje 1,25-dioksiholekalciferola 1,25(OH2 ) D3 v ledvicah - aktivne oblike vitamina D3. Ta spojina poveča reabsorpcijo kalcija v tankem črevesu s spodbujanjem aktivnosti specifičnega proteina, ki veže kalcij (CaBP), v njegovi steni.
Normalna raven paratiroidnega hormona je v povprečju 0,15–0,6 ng/ml. Spreminja se glede na starost in spol. Povprečna vsebnost paratiroidnega hormona v krvi ljudi, starih od 20 do 29 let, je (0,245 ± 0,017) ng/ml, pri 80–89 letih – (0,545 ± 0,048) ng/ml; raven paratiroidnega hormona pri 70-letnih ženskah je (0,728 ± 0,051) ng/ml, pri moških iste starosti pa (0,466 ± 0,40) ng/ml. Tako se vsebnost paratiroidnega hormona s starostjo povečuje, vendar v večji meri pri ženskah.
Praviloma je treba za diferencialno diagnozo hiperkalciemije uporabiti več različnih testov.
Predstavljamo klinično in patogenetsko klasifikacijo, ki smo jo razvili na podlagi klasifikacije O. V. Nikolajeva in V. N. Tarkaeve (1974).
Klinična in patogenetska klasifikacija bolezni, povezanih z motenim izločanjem paratiroidnega hormona in občutljivostjo nanj
Primarni hiperparatiroidizem
- Po patogenezi:
- hiperfunkcionalni adenom(i);
- hiperplazija OGD;
- hiperfunkcionalni paratiroidni karcinom;
- multipla endokrina neoplazija tipa I s hiperparatiroidizmom (Wermerjev sindrom);
- multipla endokrina neoplazija tipa II s hiperparatiroidizmom (Sipplejev sindrom).
- Glede na klinične značilnosti:
- oblika kosti:
- osteoporotični,
- fibrocistični osteitis,
- "Pagetoid";
- visceropatska oblika:
- s pretežno poškodbo ledvic, prebavil, nevropsihiatrične sfere;
- mešana oblika.
- oblika kosti:
- Nizvodno:
- pikantno;
- kronično.
Sekundarni hiperparatiroidizem (sekundarna hiperfunkcija in hiperplazija obščitničnih žlez s podaljšano hipokalcemijo in hiperfosfatemijo)
- Ledvična patologija:
- kronična odpoved ledvic;
- tubulopatija (tip Albright-Fanconi);
- ledvični rahitis.
- Črevesna patologija:
- sindrom malabsorpcije.
- Patologija kosti:
- senilna osteomalacija;
- poporodni;
- idiopatska;
- Pagetova bolezen.
- Pomanjkanje vitamina D:
- bolezen ledvic;
- jetra;
- dedne encimske pomanjkljivosti.
- Maligne bolezni: mielom.
Terciarni hiperparatiroidizem
- Avtonomno delujoči adenom(i) obščitničnih žlez, ki se razvijajo na ozadju dolgotrajnega sekundarnega hiperparatiroidizma.
Psevdohiperparatiroidizem
- Proizvodnja paratiroidnega hormona s tumorji neparatiroidnega izvora.
Hormonsko neaktivne cistične in tumorske tvorbe obščitničnih žlez
- Cista.
- Hormonsko neaktivni tumorji ali karcinomi.
Hipoparatiroidizem
- Prirojena nerazvitost ali odsotnost obščitničnih žlez.
- Idiopatskega, avtoimunskega izvora.
- Postoperativno, razvito v povezavi z odstranitvijo obščitničnih žlez.
- Po operaciji zaradi motene oskrbe s krvjo in inervacije.
- Poškodbe zaradi sevanja, eksogene in endogene (zunanja radioterapija, zdravljenje bolezni ščitnice z radioaktivnim jodom).
- Poškodba obščitničnih žlez zaradi krvavitve ali infarkta.
- Nalezljive lezije.
Psevdohipoparatiroidizem
- Tip I - neobčutljivost ciljnih organov na paratiroidni hormon, odvisna od adenilat ciklaze;
- Tip II - neobčutljivost ciljnih organov na paratiroidni hormon, neodvisna od adenilat ciklaze, morda avtoimunskega izvora.
Psevdopsevdohipoparatiroidizem
Prisotnost somatskih znakov psevdohipoparatiroidizma pri zdravih sorodnikih v družinah bolnikov s psevdohipoparatiroidizmom brez značilnih biokemijskih motenj in brez tetanije.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ]
Использованная литература

